
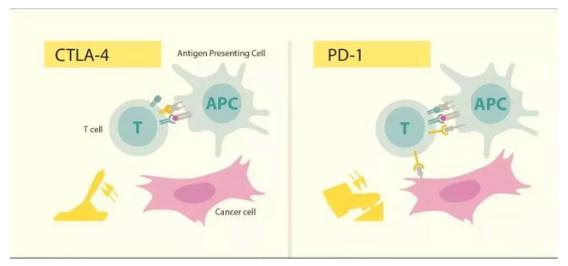
近两年全球癌症治疗领域最热的免疫疗法摘得桂冠,免疫疗法“通过抑制免疫负调节机制,发现了新的癌症治疗方法”的卓越贡献。两位免疫巨擘开启了CTLA-4和PD-1免疫检查点抑制剂在人类肿瘤的成功应用。
如果人类的免疫系统是强大的赛车,那么可以说科学家在过去几年中已经获得了前所未有的控制,如何加速,什么导致它减慢或停止。 这种深入研究产生了新的免疫治疗药物,为某些晚期癌症患者带来了显着的益处。
与传统疗法相比,免疫疗法最大的优势之一,就是疗效具有持久性。比如,在黑色素瘤里,欧美20%左右的晚期患者能实现临床治愈,成为“超级幸存者”,比如美国前总统卡特,这是免疫疗法带来的生命奇迹。
通过刺激我们免疫系统的能力去抗击癌症,为癌症疗法树立了全新的原理,可以说是人类在与癌症斗争过程中的一个里程碑!几个最大的原因:
1:它有更广谱的抗癌效果
2:它的原理是激活我们自身的免疫系统击败癌症,因此比化学药物的整体副作用要小得多。
3:它如果起效,可能让晚期患者长期存活,甚至临床治愈,这是免疫治疗区别于其它所有药物最大的不同。
哪些癌症免疫疗法才靠谱?
首先免疫治疗主要分为两大类:
一种是通过增强免疫系统使他们更强大;
另一种是使用药物,解除肿瘤环境的免疫抑制。
治疗性肿瘤疫苗通过检测肿瘤中的突变蛋白来鉴定外来抗原,利用肿瘤细胞或肿瘤抗原物质诱导机体的特异性细胞免疫和体液免疫反应,增强机体的抗癌能力,阻止肿瘤的生长、扩散和复发,以达到清除或控制肿瘤的目的。和流感疫苗一样,癌症疫苗的作用是提醒免疫系统监视危险的入侵者,但是它不是让免疫系统做好对潜在病原体的攻击准备,而是帮助关键免疫细胞识别已经存在于体内的独特的癌细胞。
然而癌细胞都已经身经百战、狡兔三窟、诡计多端了,单凭一个疫苗,要想干掉它们,谈何容易。因此,二三十年过去了,至今仍没有一个特别成功的治疗性肿瘤疫苗出现。唯一的例外是治疗前列腺癌的疫苗--Provenge,是FDA首个也是目前唯一一个批准上市的治疗性癌症疫苗,开创了肿瘤免疫疗法的新时代。
疫苗还没有在肺癌中表现出显著的疗效,大量的肺癌疫苗临床试验还在进行之中。古巴肺癌疫苗Vaxira就是最近国内热炒的一种疫苗。Vaxira是古巴哈瓦那分子免疫中心研发的一种治疗型非小细胞肺癌(NSCLC)疫苗,该药物在古巴、秘鲁、哥伦比亚、委内瑞拉等国上市,用于晚期NSCLC经一线标准治疗至少稳定疗效后的维持治疗。而古巴研发的另一种肺癌疫苗cimavax已经获得FDA批准。
T细胞是从患者的体内提取,在实验室培养,引导它们识别癌细胞,甚至修改它们,使T细胞变得更强大,然后这些战斗细胞被回输到患者体内。
经过处理的自体或异体的免疫细胞或免疫分子具有打破免疫耐受、激活和增强机体的免疫能力,兼顾治疗和预防复发的双重功效。
此外,世界著名的癌症学和免疫学专家Steven A. Rosenberg教授近期研究的新型TIL(肿瘤浸润淋巴细胞)疗法备受瞩目。到目前为止,TIL疗法有效率达到56%,包括22%的晚期病人被“临床治愈”。
日本是较早研究细胞疗法治疗癌症的国家之一,临床研究和治疗案例较多。比如日本最新一代个性化的精准复合细胞免疫疗法。通过对患者的癌组织进行免疫组织化学染色,以及流式细胞定量检测分析,判定不同患者具体采用以下哪几种疗法的组合:αβT细胞疗法、树突细胞疫苗疗法、NK细胞疗法、 γΔT细胞疗法等,相当于个性化定制。有超过2万名癌症患者的治疗经验。
值得一提的是该技术由日本大学医院和癌症专科医院经验丰富的癌症免疫治疗进行接诊和治疗,临床统计了肺、胃、大肠,肝、胰、乳,子宫,卵巢的1 198癌病例,约半数以上的患者在治疗有效,在治疗后癌症缩小,或者再一定期间癌症的发展被抑制。
对于普通的癌症患者来说这些技术既遥远又昂贵,目前正在中国医学科学院肿瘤医院进行二期临床试验的多靶点复合抗原肽生物免疫治疗技术,是第五代也是全新一代细胞免疫治疗技术,可优化DC活化方法,以增强免疫细胞对肿瘤细胞的杀伤作用,目前已取得很好的临床效果,希望未来能够真正的让癌症患者受益!
第三种增强的方法是使用称为细胞因子的刺激因素,细胞因子是有刺激性的蛋白质如白介素2 7 12和15,能使T细胞迅速增值和变得更强壮。
第四种增强的方法是使用激动剂抗体,如抗Ox40,抗GITR和抗41BB,以及其他可以使T细胞生长和增强的抗体,这可以使增强的T细胞打败癌细胞。
第二种免疫治疗方法,是制定策略来打击癌症防御机制,有中和抑制因子和细胞因子的抗体,如抗IL-10和抗TGF-β和IDO抑制剂。其中一些方法已经被FDA批准,如PD-1/PD-L1免疫疗法(immunotherapy)是当前全世界备受瞩目、广为研究的新一类抗癌免疫疗法。
今年的诺贝尔奖获得者艾利森的主要贡献是首次在动物模型上证明了抑制CTLA-4能控制肿瘤生长,推动了CTLA-4抗体的转化医学、并最终促成了CTLA-4抑制剂Yervoy成为第一个上市的新型免疫药物。本庶佑的贡献是发现了免疫系统的PD-1信号通路,开启了一个全新的研究领域。
免疫疗法旨在充分利用人体自身的免疫系统抵御、抗击癌症,通过阻断PD-1/PD-L1信号通路使癌细胞死亡,具有治疗多种类型肿瘤的潜力,实质性改善患者总生存期。
如在黑色素瘤患者的临床试验中,50%的患者在12个月内死亡,使用PD-1和CTLA-4的的患者70%能存活3年以上,但是这些疗法也有一定的副作用,需要临床医生密切监监控。
截止目前,已有6种PD-1抑制剂在欧美几十个国家上市,包括3种PD-1抗体和3种PD-L1抗体。分别是:
Nivolumab(商品名Opdivo,简称O药);
Pembrolizumab(商品名Keytruda,简称K药);
Cemiplimab-rwlc(Libtayo);
Atezolizumab(商品名Tecentriq,简称T药);
Avelumab(商品名Bavencio,简称B药);
Durvalumab(商品名Imfinzi,简称I药)。
在国内上市的分别是Opdivo和keytruda。
细胞免疫治疗技术对癌症有效吗?
细胞免疫治疗对癌症有效吗?答案是肯定的。
肿瘤免疫疗法是一项正在迅猛发展的技术,未来它将会是癌症治疗的一个重要方向。
因为最强大的抗癌力量,不是来自药物,也不是手术或者放疗,而是我们自身!我们的免疫细胞每天都在吞噬癌细胞,只不过有时候它们被狡猾的癌细胞蒙蔽。近几年国际上最新的研究发现,只要通过抗原递呈,让免疫细胞能够记忆癌细胞特性,它就可以再次大口大口吞噬癌细胞,只要这样的细胞足够多,活性足够强,它们吞噬能力就足够强,癌细胞最终被消灭,从而不能形成新的病灶,或者使原来的病灶缩小、消失。
细胞免疫疗法理论上可以对应任何阶段的癌症,比如:肿瘤手术前体质较差,术后恢复慢,且害怕隐匿性癌细胞没有被彻底根除的患者。
放疗、化疗后,免疫力低下,副作用反应明显(如食欲减退、恶心、脱发、皮肤炎症等),期望增加化放化疗效果的患者。
由于害怕放化疗的毒副作用,希望利用各种治疗手段实现治疗效果的患者。
肿瘤晚期癌细胞已经全身扩散,但常规治疗方法已无能为力,期望延长生存期,提高生活质量的患者。
需要注意的是,细胞免疫疗法对于晚期癌症患者肿瘤的缩小效果不明显,针对晚期癌症的患者在保持生活品质的同时有延长寿命的效果;作为术后的辅助治疗法可以抑制复发,治疗效果可维持较长时间;与化疗、靶向药、PD1抑制剂等其它疗法联合治疗,效果会更佳。
细胞免疫疗法简单说就是抽取患者体内的免疫细胞,把肿瘤的特征“告诉”免疫细胞,在体外诱导出可能具有杀伤肿瘤能力的细胞,再输回患者体内进行“战斗”。此类疗法包括LAK,DC,CIK,DC-CIK,CAR-T,TCR-T,NK,CAR-NK,肿瘤浸润性淋巴细胞(TILs)等等。目前,国际上研究进展较多的主要为:
DC-CIK联合
自然杀伤细胞(nature killer cells, NK)
树突状细胞(dentritic cell, DC)
Car-T细胞
肿瘤侵润淋巴细胞(tumor infiltrating cells,TIL)
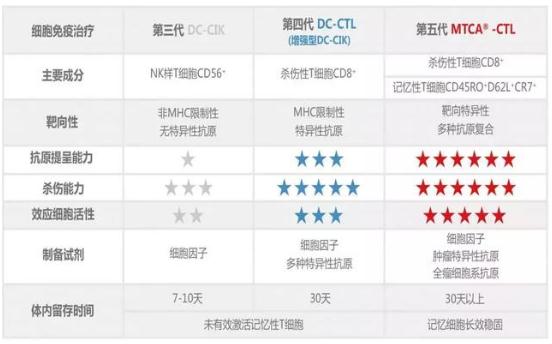
随着肿瘤诊疗技术的不断提高和对肿瘤生物学特征的深入认识,细胞免疫疗法不断升级换代,从第一代以LAK细胞为代表、第二代以CIK为代表、第三代以DC-CIK为代表的非特异性细胞免疫治疗,发展到第四代DC-CIK特异性免疫治疗,可以说是越来越精准,靶向针对性更强。目前,国内的免疫治疗技术已经更新至第五代--多靶点复合抗原技术,目前国内和日本都已开展。
目前国内及全球范围内开展的细胞免疫疗法有多家机构,运用的疗法也差异很大,比如有:TCR-T、CAR-T、AK、CIK、NK、NKT等,肿瘤患者在如何选择适合自己的疗法呢?
首先,每个肿瘤患者体内的免疫细胞水平和状态都是不同的,在接受细胞免疫治疗之前,应该先进行免疫细胞检测,了解体内PD-1、NK、杀伤性T细胞等免疫细胞水平,从而掌握体内的免疫储备及反应情况,在此基础上,制定细胞治疗的种类和方案。
其次,从前的细胞免疫治疗效果并不理想,原因很简单,癌细胞很狡猾,我们体内的免疫细胞无法识别并消灭它,单纯提取免疫细胞,扩增,回输,输再多,这些免疫细胞也发挥不了作用,就好比两军交战,现在甲方兵力不足,需要100人,结果来了100个盲人,根本看不到敌军在哪,只能是打酱油甚至是被敌军迅速干掉。近几年国际上最新的研究发现,只要通过抗原递呈,让免疫细胞能够大量识别、记忆癌细胞特性,它就可以再次大口大口吞噬癌细胞,只要这样的细胞足够多,活性足够强,它们吞噬能力就足够强,癌细胞最终被消灭,从而不能形成新的病灶,或者使原来的病灶缩小、消失。因此,目前前沿的肿瘤细胞免疫治疗会添加特异性肿瘤抗原来刺激树突细胞来识别并杀灭癌细胞,但是具体添加哪些抗原就是每家机构的独门“秘方”,不会轻易透露。
最后,就是细胞培养的数量和质量,细胞培养的数量要保证在100亿个有效的活细胞,才能保证回输到体内的效果。肿瘤患者在选择不同机构的治疗技术时要综合以上几点详细咨询。
在绝大多数、未经挑选的实体瘤中,单独使用PD-1抑制剂的有效率,其实并不高:10%-30%左右。唯一的例外,是经典型霍奇金淋巴瘤,有效率突破60%以上。
PD-1抑制剂有效率偏低,为何学术界和癌友圈还如此疯狂和痴迷呢?主要的原因是:PD-1抑制剂疗效的持久性。由于免疫系统具有记忆功能,因此一旦PD-1抑制剂起效,其中部分病友实现临床治愈,也就是说五年、十年不复发、不进展、长期生存。尤其是较早的恶性黑色瘤、肾癌以及非小细胞肺癌中,都已经观察到了类似的现象:PD-1抑制剂的出现,将晚期恶性黑色素瘤和晚期非小细胞肺癌的生存率提高了数倍:晚期恶性黑色素瘤的5年生存率从15%左右,提高到了35%上下;而晚期非小细胞肺癌的5年生存率从5%左右,提高到了15%上下!
此外,通过联合治疗,把原来不适合PD-1抑制剂治疗的病人,转化为可以从中获益的人群也可以提高治疗效果。目前,PD-1抑制剂主流的搭档有如下几个:
(1)联合另一个免疫治疗药物:PD-1抑制剂联合CTLA-4抗体,已经被批准用于恶性黑色素瘤;在肾癌、TMB高的非小细胞肺癌中三期临床试验已经成功。此外,IDO抑制剂、TIM-3抑制剂、LAG-3抗体等新型的免疫治疗新药,正在研发中。
(2)联合化疗:PD-1抑制剂联合化疗,已经被批准用于晚期非鳞非小细胞肺癌一线治疗;类似的方案,用于胃癌、肠癌、三阴性乳腺癌等也有不错的初步数据。
(3)联合放疗:PD-1抑制剂联合放疗,在肺癌、恶性黑色素瘤等肿瘤中,已有不错的数据;回顾性研究甚至提示,放疗联合PD-1抑制剂,可以将生存期提高数倍。
(4)联合靶向药:PD-1抑制剂联合抗血管生成的靶向药(贝伐、阿西替尼、乐伐替尼、卡博替尼等),已有不错的初步数据;但联合EGFR抑制剂(如易瑞沙、特罗凯、凯美钠、阿法替尼、泰瑞沙等),需要当心,可能发生严重的副作用。
(5)联合溶瘤病毒:PD-1抑制剂联合溶瘤病毒T-VEC,在恶性黑色素瘤中,有效率超70%,完全缓解率突破30%,非常有前景。在其他肿瘤中,多种溶瘤病毒正在研发中。
(6)联合个性化肿瘤疫苗:基于肿瘤基因突变所产生的新生抗原(neoantigen),可以设计和合成多肽或RNA疫苗。PD-1抗体联合这类私人订制、个性化肿瘤疫苗,已经有初步的成功经验,可以预防肿瘤复发,可以初步临床治愈晚期肿瘤。
(7)联合特异性肿瘤免疫细胞治疗:PD-1抑制剂联合CAR-T等新型的特异性肿瘤免疫细胞治疗,在血液肿瘤中,已有初步的、不俗的数据。
需要注意的是PD-1对于一些癌症根本没有反应,如胰腺,前列腺,卵巢癌,乳腺癌,胶质母细胞瘤,以及除了Lynch综合征患者之外的结肠癌。
PD-1抑制剂在未经选择的实体瘤患者中,有效率只有10%-30%;究竟哪些患者能够最终获益,医学人员仍在不断研究,目前主要的评价指标有以下四个供临床医生参考:
PD-L1表达
MSI(微卫星)检测
肿瘤基因突变负荷(TMB)检测
肿瘤浸润淋巴细胞(TIL)检测
目前国内外,标准的方案是:手术或同步放化疗后,巩固性、辅助性使用的病友,PD-1抑制剂建议用满1年;而晚期的、全身转移的病友,建议用满2年。然而,越来越多的证据支持,使用PD-1抑制剂满6个月,且肿瘤缩小达到完全缓解、部分缓解(肿瘤缩小超过30%以上)的病友,可以再巩固2-3次后,酌情停药或调整剂量和间隔。
PD-1抑制剂有效的病人,一般疗效持久;但是,目前已经观察到30%左右的患者,出现了疾病的耐药。克服耐药的关键,主要是两点:
首选,如果可能,可以通过对新增的或者不断增大的耐药部位,进行穿刺活检和深入的免疫分析,找到耐药的原因,根据原因治疗。比如,有的病人是由于TIM-3、LAG-3或IDO代偿性高表达;那么选择,PD-1抑制剂联合TIM-3抑制剂、LAG-3抗体、IDO抑制剂,就是最好的治疗方案。
其次,对于不能明确耐药原因的病友,可以结合具体病情,选择最佳的联合搭档,逆转耐药,延长生存期;或者,更换为放化疗、介入、射频、粒子植入等传统治疗。
首先,如下病人不适合、不建议尝试PD-1抑制剂:病情进入终末期、卧床不起的病人;有急性细菌感染,尚未控制的病人;做过肝移植、肾移植的病人;有系统性红斑狼疮、白塞病、干燥综合征、血管炎等自身免疫病,尚未控制的病人;携带MDM2扩增、EGFR突变、JAK突变等病人等(有些患者可以首选靶向治疗)。
其次,使用PD-1抑制剂前,一般建议完善如下检查,基本正常,然后再使用:血常规、肝肾功、电解质、凝血、甲状腺功能,心电图、腹部B超、胸部X线。
最后,也是最重要的一点:越来越多的证据支持,PD-1抑制剂这类免疫治疗,应该在患者一般情况比较好,肿瘤负荷比较小的时候,尽早用。
PD-1抑制剂,总体的副作用远小于传统的放化疗。最常见的副作用是“流感”样的表现:发热、乏力、头晕、全身肌肉酸痛、嗜睡等,发生率在30%左右,对症处理即可。